Новости
15 февраля Международный день операционной медсестры – профессиональный праздник, который в 2009 году был учрежден Европейской ассоциацией операционных медсестер в качестве признания их работы
Операционная сестра — основное связующее звено между врачами-хирургами и всем процессом деятельности операционного блока. Наши сестры обладают универсальной подготовкой: знают ход всех операций, проводимых в операционном блоке. Операционная сестра и хирург — единая бригада.
В обязанности операционной медсестры входит полное сопровождение хирургического вмешательства. Прежде всего, подготовка зала, стерилизация инструментов и расходных материалов, проверка оборудования до операции, во время нее — помощь врачу и забота о пациенте, а после — подготовка к следующему вмешательству. Во многом именно от действий сестры зависит безопасность пациента во время операции, в том числе инфекционная.
Нередко говорят, что операционный блок – это сердце лечебного учреждения, и это мнение для операционных сестёр неоспоримо. Это подтверждается в самых экстремальных случаях, когда все силы мобилизованы на спасение жизни больного. Слаженность действий, быстрота реакции, чёткое выполнение указаний хирурга, отсутствие паники – всё это составляющее одной цели – быстрого выздоровления больного.
Самое главное, как говорит старшая операционная сестра Светлана Гладких — нужно уметь читать мысли хирурга, понимать каждый его взгляд и жест, чтобы он во время операции молча протянул тебе руку, а ты уже знаешь, что туда положить.
Мы сердечно поздравляем всех операционных медсестер с их профессиональным праздником – это Гладких Светлана, Блонова Людмила, Малофеева Елена, Новикова Раиса, Рудакова Ольга, Саутина Юлия, Трубчанинова Жанна, Чернышова Татьяна, желаем здоровья, профессиональных успехов и благополучия!
Хмелинина Наталья
По данным «СОГАЗ-Мед», мужчинам следует больше заботиться о своем здоровье
Уровень средней ожидаемой продолжительности жизни в России к 2030 году должен составить 78 лет. Эта национальная цель определена Президентом РФ и является одним из основных индикаторов качества системы здравоохранения.
Какие же причины влияют на продолжительность жизни? Условно их можно поделить на три категории:
1. Инфекционные заболевания (туберкулез, ВИЧ-инфекция, COVID-19);
2. Неинфекционные (сердечно-сосудистые заболевания, злокачественные новообразования, болезни органов дыхания и пищеварения);
3. Смертность от внешних причин (в том числе связанная с травмами на фоне употребления алкоголя).
Говоря о средней продолжительности жизни, нельзя не сказать о различии по половому признаку. Во всем мире женщины живут дольше мужчин. Например, в России продолжительность жизни женщин на 10 лет выше, в сравнении с мужской частью населения. Это 65,5 лет у мужчин и 74,5 у женщин*. Во-первых, это связано с вредными привычками, такими как злоупотребление алкоголем и табакокурением, а также возникновением заболеваний, связанных с данными факторами риска. Во-вторых, отсутствие профилактических мероприятий, откладывание визита к врачу до тех пор, пока «гром не грянет». Позднее обращение в медицинские организации, как правило, ведет к прогрессированию запущенных заболеваний, сложному и долгому лечению.
Очевидно, низкая продолжительность жизни среди мужского населения является серьезной проблемой. Ключевая роль при определении подходов к увеличению этого показателя, по мнению экспертов страховой компании «СОГАЗ-Мед», лежит в популяризации здорового образа жизни и своевременной профилактике заболеваний. Особенно важно формирование у представителей мужского пола стойкой приверженности к прохождению профилактических мероприятий, таких как диспансеризация, профилактический осмотр, диспансерное наблюдение и углубленная диспансеризация после перенесенной коронавирусной инфекции. Все это предусмотрено базовой и территориальными программами государственных гарантий бесплатного оказания медицинской помощи и доступно для застрахованных по ОМС граждан.
Диспансеризация – не только осмотр терапевта. Это комплексное обследование организма, которое помогает продиагностировать и выявить на раннем этапе те типы неинфекционных заболеваний, которые находятся на вершине структуры причин смертности – сердечно-сосудистые заболевания и злокачественные новообразования.
«Наше государство дает возможность гражданам, имеющим полис ОМС, регулярно и совершенно бесплатно проходить профилактические мероприятия. Это позволяет выявить заболевания и предрасположенность к их развитию, а значит, вовремя начать лечение. Целью является повышение общего уровня здоровья нации, – комментирует Дмитрий Валерьевич Толстов, Генеральный директор «СОГАЗ-Мед». – Наша страховая компания проводит постоянную работу по информированию застрахованных граждан об их правах и возможностях, которые предоставляет система ОМС, в том числе о праве на прохождение бесплатных профилактических мероприятий».
Проходят ли мужчины диспансеризацию? По данным страховой компании «СОГАЗ-Мед» за 2022 год диспансеризацию по ОМС прошли более 6,5 млн застрахованных в компании граждан, из них 4 млн (61%) составляют женщины, 2,5 млн (39%) – мужчины. Наибольшее количество граждан, прошедших диспансеризацию, зафиксировано в Магаданской и Саратовской областях, Республике Мордовия, Кировской, Тюменской, Липецкой областях и Республике Бурятия.
Также в ноябре–декабре 2022 года компания проводила публичный опрос в своих социальных сетях на тему диспансеризации. Из тех, кто утвердительно ответил на вопрос, проходили ли они в 2022 году это комплексное обследование, 90% оказались женщинами и только 10% из опрошенных – мужчины.
Полученные данные подтверждают общестатистические – мужчины действительно меньше заботятся о себе, рискуя не только здоровьем, доводя простые болезни до операционного вмешательства, но и жизнями. Очевидно, что работа с этой категорией населения в ближайшей перспективе должна быть приоритетной, в том числе со стороны страховой компании «СОГАЗ-Мед», которая регулярно осуществляет информирование застрахованных граждан о порядке получения медицинской помощи по ОМС. Однако не стоит ждать полноценного результата без желания самих граждан осознать суть проблемы и сформировать ответственное отношение к собственному здоровью. Чтобы оставаться в норме, как мужчинам, так и женщинам необходимо соблюдать простые правила: отказаться от вредных привычек, следить за показателями здоровья (индекс массы тела, уровень холестерина, артериального давления и сахара в крови), больше двигаться и регулярно проходить профилактические мероприятия.
Историей своего опыта прохождения диспансеризации делится застрахованный Сергей П., 58 лет:
«Однажды я получил смс-сообщение от своей страховой компании с приглашением пройти бесплатную диспансеризацию. Последнее время меня беспокоил дискомфорт в области спины, но эти симптомы на протяжении долгого я игнорировал, думал все пройдет само собой. Да и с работы отпрашиваться лишний раз не хотелось. Но все-таки я перезвонил и узнал подробности. Специалист объяснил: пройти бесплатную диспансеризацию можно даже в рабочий день, работодатель обязан предоставить оплачиваемый выходной по трудовому кодексу. Тогда я обратился в свою поликлинику по месту прикрепления. Прошел все обследования первого этапа, затем, по итогам выявленных отклонений мне провели второй этап – дополнительное УЗИ почек, которое показало наличие опухоли. Без операции уже нельзя было обойтись. Опухоль мне удалили, и она оказалась доброкачественной. Затем лечащий врач провел со мной важную беседу. По его словам, мое позднее обращение в поликлинику обошлось без серьезных последствий, но вовремя не выявленное заболевание могло стать причиной серьезного осложнения, такого, как переход доброкачественного образования в злокачественную форму. Теперь я понимаю, как важно вовремя начать заботиться о своем здоровье. Я очень благодарен представителям «СОГАЗ-Мед» за приглашение на профилактическое обследование, разъяснение по всем вопросам и конечно за результат, полученный по итогу – мою жизнь и спокойствие моих близких».
Компания «СОГАЗ-Мед» напоминает: многие заболевания протекают бессимптомно, рекомендуем не откладывать заботу о себе и в новом году обязательно пройти профилактические мероприятия. Подробную информацию о профилактических мероприятиях можно узнать на сайте sogaz-med.ru в разделе «Профилактика и диспансеризация», у страховых представителей через онлайн-чат или по бесплатному круглосуточному телефону компании 8-800-100-07-02.
Справка о компании:
Страховая компания «СОГАЗ-Мед» – лидер системы ОМС. 44 млн человек, проживающих в 56 регионах РФ и г. Байконур, являются нашими застрахованными. 25 лет успешной работы позволяют на высоком уровне контролировать качество медицинского обслуживания и восстанавливать нарушенные права граждан.
* по данным Федеральной службы государственной статистики
«СОГАЗ-Мед»: цифровой полис ОМС можно оформить через «Госуслуги»
Цифровизация – общий государственный тренд. В настоящее время происходит широкая трансформация всех отраслей, в том числе здравоохранения.
Так с 1 декабря 2022 г. полис ОМС стал цифровым и представляет собой выписку из единого регистра застрахованных лиц, проще говоря – штрих-код полиса ОМС, который содержит все необходимые данные.
Уже сегодня такой полис можно оформить через единый портал «Госуслуги»* при наличии подтвержденной учетной записи, что позволит впоследствии пользоваться удобными функциями, такими как: получение сведений о перечне оказанных медицинских услуг и их стоимости, о прикреплении к медицинской организации, о страховании застрахованного лица в системе ОМС, смена страховой компании (например, при переезде) или региона страхования, приостановление или возобновление действия полиса и многими другими.
Для начала необходимо зайти в «Личный кабинет» на «Госуслугах» и проверить, отображается ли там номер полиса. Если он есть, то электронный штрих-код загрузится автоматически, его сразу можно сохранить на смартфон и предъявлять при необходимости.
Если номер полиса отсутствует в «Личном кабинете», следует получить сведения о своем полисе ОМС через кнопку «Запросить». После того, как номер полиса появится в «Личном кабинете», электронный штрих-код загрузится автоматически, его можно будет также сохранить на телефон.
В случае, если у гражданина (или его ребенка) еще не было полиса ОМС – можно его оформить здесь же – в «Личном кабинете», выбрав страховую компанию, к примеру «СОГАЗ-Мед», из выпадающего списка.
Благодаря цифровому формату полиса ОМС у застрахованных появилась возможность не предъявлять при обращении за медицинской помощью полис ОМС на бумажном носителе или пластиковый полис.
Если у вас полис ОМС старого образца, полученный до 01.05.2011 г., и на «Госуслугах» не отображается его номер – необходимо обратиться в вашу страховую медицинскую компанию для проверки данных.
С 1 декабря 2022 г. для получения медпомощи по своему выбору застрахованные могут предъявлять полис ОМС на материальном носителе, либо документ, удостоверяющий личность (для детей в возрасте до 14 лет – свидетельство о рождении). Но, обращаем внимание, этот вариант доступен не во всех медорганизациях с учетом технических возможностей, поэтому на время переходного периода, до конца 2025 года, при посещении врача рекомендуем брать с собой полис ОМС или выписку из Единого регистра застрахованных лиц в электронном виде (на смартфоне) или на бумажном носителе.
Ранее выданные бумажные и пластиковые полисы ОМС с актуальной информацией о застрахованном продолжают свое действие.
Справка о компании:
Страховая компания «СОГАЗ-Мед» – лидер системы ОМС. 44 млн человек, проживающих в 56 регионах РФ и г. Байконур, являются нашими застрахованными. 25 лет успешной работы позволяют на высоком уровне контролировать качество медицинского обслуживания и восстанавливать нарушенные права граждан.
*Источник: https://www.ffoms.gov.ru/news/ffoms/zastrakhovannym-po-oms-stali-dostupny-novye-servisy-na-gosuslugakh/
Методические рекомендации для населения по профилактике
вирусного гепатита С
Что такое гепатит С?
Гепатит — воспаление печени, крупного органа, находящегося в правом подреберье.
Есть много факторов, которые могут вызвать гепатит, например, употребление
алкоголя, прием некоторых лекарственных препаратов или инфицирование
некоторыми вирусами.
Гепатит С — это заболевание, которое вызывается вирусом гепатита С. При этом
заболевании поражается преимущественно печень, однако могут повреждаться и
другие важные органы, например, почки или щитовидная железа. Если после
инфицирования вирусом гепатита С организм человека не смог самостоятельно с
ним справиться и вирус продолжает размножаться более 6 месяцев, значит
заболевание перешло в хроническую форму. Хронический гепатит С возникает
достаточно часто, в среднем у 3 из 4 человек. У каждого четвертого заболевание
проходит самостоятельно и зачастую человек узнает об этом случайно спустя много
лет.
Что важно знать о вирусе гепатита С?
Вирус — это мельчайшая частица, увидеть которую можно только с помощью
электронного микроскопа. Вирусы могут размножаться только в живых клетках.
Вне живого организма вирусы как правило быстро погибают.
Вирус гепатита С представляет собой участок генетического материала
(рибонуклеиновую кислоту, или РНК), окруженный белковой оболочкой и
дополнительной внешней оболочкой. В результате размножения вируса в клетках
печени человека (гепатоцитах) нарушается их функция и они могут погибнуть, а
вышедшие из них вирусы продолжат поражать все новые и новые клетки. Вирус
принято обозначать латинскими буквами ИСУ, что означает Hepatitis С Virus — вирус
гепатита С.
Как можно заразиться вирусом гепатита С?
Вирус гепатита С находится в большом количестве в крови и других биологических
жидкостях инфицированного человека. Заражение чаще всего происходит, когда
кровь инфицированного человека попадает в кровь или на поврежденную кожу
(слизистые оболочки) другого человека.
Наиболее высокий риск инфицирования вирусом гепатита С у людей,
употребляющих инъекционные наркотики. Инфицирование возможно при
нанесении татуировок, пирсинге, проведении косметологических процедур,маникюра или педикюра, если в салонах используются нестерильные иглы или
другие инструменты.
В домашних условиях заразиться можно при использовании общих бритв (с
лезвиями), маникюрных (педикюрных) принадлежностей с другими членами семьи.
Частицы крови могут оставаться на поверхности инструментов, и в случае
микротравм вирус может попасть в ранку и вызвать заболевание.
Вирус гепатита С передается половым путем и от инфицированной матери ребенку
во время беременности или родов.
Что делать для профилактики заражения и как не заразить других?
- Отказаться от нанесения татуировок, пирсинга и необоснованных
косметологических процедур, а в случае их проведения обращаться в организации,
имеющие необходимые разрешения на оказание соответствующих услуг,
специалисты которых прошли обучение безопасным правилам работы и
используют одноразовые или многоразовые простерилизованные инструменты. - В домашних условиях пользоваться только собственными бритвами, маникюрными
(педикюрными) принадлежностями, зубными щетками, полотенцами и другими
средствами гигиены и не допускать их использования другими членами семьи. - Для профилактики полового пути передачи использовать барьерные средства
защиты (презервативы). - Перед планированием беременности женщинам рекомендуется пройти
обследование на вирус гепатита С.
Как проявляется заболевание?
В большинстве случаев гепатит С протекает скрыто. Инфицированный
человек чувствует себя на протяжении длительного времени хорошо и как правило
не может назвать период, когда его самочувствие ухудшалось (что могло бы
свидетельствовать о начале заболевания). На ранних стадиях заболевания у
некоторых людей отмечаются неспецифические симптомы (слабость, повышенная
утомляемость, головные боли), в крайне редких случаях может возникнуть
пожелтение склер («белков глаз»), пожелтение кожи и кожный зуд. Если
хронический гепатит С остается не выявленным на протяжении многих лет, и
заболевание доходит до стадии цирроза печени, то возникают более серьезные
симптомы, связанные с нарушением функций печени: снижение массы тела,
накопление свободной жидкости в брюшной полости (асцит), кровотечение из вен
пищевода, нарушения функции мозга (энцефалопатия).
Чем опасен гепатит С?
При длительном течении заболевания (не протяжении многих лет) у
инфицированного человека происходит замещение нормальной ткани печени
соединительной тканью (фиброз печени). Это своего рода рубцовые изменения в
результате хронического воспаления. Конечной стадией фиброза является цирроз
печени, при котором нарушается структура ткани печени, а при тяжелом
(декомпенсированном) циррозе страдает уже функция органа. У некоторых
пациентов на фоне цирроза печени может возникнуть злокачественное
новообразование (гепатоцеллюлярная карцинома), поэтому всем людям с
хроническим гепатитом С важно наблюдаться у врача и регулярно проходить
необходимые обследования.
У некоторых пациентов возникают внепеченочные проявления хронического
гепатита С в виде заболеваний почек, кожи, щитовидной железы, нарушений в
системе крови.
Как выявить заболевание?
Гепатит С можно выявить только с помощью специальных исследований, которые условно можно разделить на 3 группы:
- анализы крови, которые указывают на инфицирование вирусом в настоящее время
или на ранее перенесенный гепатит С; - анализы крови, которые отражают воспаление в печени, а также функцию печени;
- исследования, которые помогают оценить размеры печени, состояние ее ткани и
других органов брюшной полости.
Основное значение принадлежит первой группе. Это в первую очередь тесты
на антитела, которые вырабатываются в организме в ответ на появление вируса.
Для обозначения антител чаще используется приставка anti-. Полностью это
выглядит так: anti-HCV. Антитела бывают двух классов — IgG и IgM (Ig —
immunoglobulin — иммуноглобулин — это латинское название антител). Основным
классом антител являются anti-HCV IgG, которые вырабатываются как при остром,
так и при хроническом гепатите С. Анализ на anti-HCV IgG (иногда указывают
только anti-HCV) проводится всем пациентам, когда хотят проверить, есть ли у них
гепатит С. Эти антитела также встречаются у тех, кто ранее переболел гепатитом С
и выздоровел самостоятельно или у тех, кто вылечился в результате приема
специальных противовирусных препаратов. Поэтому, если у человека
положительный анализ на anti-HCV этого недостаточно, чтобы установить диагноз
гепатита С. Необходимо комплексное обследование, которое должно обязательно
включать анализ крови на РНК вируса. Существуют качественный и
количественный анализы на РНК вируса гепатита С. Положительный качественный
анализ указывает на наличие вируса в организме. Количественный — на его уровень,то есть концентрацию в крови. Необходимые для диагностики гепатита С
лабораторные и инструментальные исследования назначаются врачом.
Можно ли вылечить хронический гепатит С?
Гепатит С уже многие годы является излечимым заболеванием. Прием курса
специальных противовирусных препаратов приводит к полному удалению
(элиминации) вируса из организма человека и выздоровлению от гепатита С.
Большинству пациентов в нестоящее время может быть назначен прием
таблетированных препаратов в течение 2-3 месяцев. Но важно помнить, что лечение
гепатита С имеет много особенностей, поэтому назначать препараты должен только
врач. Человек, который успешно вылечился от гепатита С, не может заразить
других людей.
Что важно знать, если человек инфицирован вирусом гепатита С?
Вирус гепатита С не передается при рукопожатиях, объятиях, поцелуях,
совместном использовании посуды и столовых приборов, общего постельного
белья. / Если у кого-либо из членов семьи и/или совместно проживающих людей
обнаружены антитела к вирусу гепатита С (anti-HCV) или РНК вируса гепатита С,
всем остальным людям, у которых был риск инфицирования, необходимо сдать
анализ крови на антитела к вирусу (anti-HCV) и РНК вируса гепатита С.
Анализ крови на РНК вируса гепатита С необходимо проводить всем детям,
рожденным от инфицированных вирусом гепатита С матерей.
При условии стабильных моногамных отношений в семье риск заражения
вирусом гепатита С невысок. Но для полного исключения инфицирования
рекомендуется использование презервативов.
Передача вируса гепатита С от матери к ребенку возможна, но происходит
нечасто. Вирус гепатита С не влияет на развитие плода. Инициирование вирусом
гепатита С не влияет на способ родоразрешения (возможны как естественные, так и
искусственные роды). Кормление грудью разрешается.
Необходимо сообщать об инфицировании вирусом гепатита С всем врачам,
особенно тем, кто собирается проводить такие манипуляции, как лечение зубов или
хирургические операции.
Всем инфицированным вирусом гепатита С необходимо полностью исключить
алкоголь, так как его употребление способствует более быстрому повреждению
печени. / В ранние периоды заболевания никаких рекомендаций по питанию нет.
Специальная диета необходима только на поздней стадии гепатита С, при
выявлении цирроза печени. / Ограничений по занятию спортом при гепатите С нет,другие), возможны повреждения кожи и попадание крови на слизистые оболочки или поверженную кожу другого человека, что может привести к заражению.
но при контактных видах спорта, связанных с получением травм (бокс, борьба идругие), возможны повреждения кожи и попадание крови на слизистые оболочки
или поверженную кожу другого человека, что может привести к заражению.
Не довести до цирроза. О мерах профилактики вирусных гепатитов.
Каждый человек хотя бы раз слышал о вирусном гепатите как о воспалительном заболевании печени. Но далеко не все знают, что существует пять типов этого вируса — A, B, C, D и E.
Вирусы гепатиты A и E передаются преимущественно через загрязненную воду, пищевые продукты и грязные руки. Обе инфекции вызывают острый вирусный гепатит. Источник инфекции – больной человек, который с биологическими отходами выделяет в окружающую среду миллиарды вирусов. Специфического лечения, способного повлиять на течение заболевания нет, человек излечивается самопроизвольно, как правило, без необходимости в госпитализации. Пациенту длительно назначается щадящий режим, диета и рекомендуется избегать неоправданного назначения лекарственных средств. Эффективные меры снижения риска заражения на индивидуальном уровне: соблюдение правил гигиены и отказ от употребления питьевой воды неизвестного качества.
Гепатиты B и C являются наиболее опасными и в Российской Федерации входят в перечень социально значимых заболеваний. По данным документа, разработанного Всемирной организацией здравоохранения (ВОЗ) – «Глобальные стратегии сектора здравоохранения по ВИЧ, вирусному гепатиту и инфекциям, передаваемым половым путем, на 2022–2030 годы», эти типы гепатитов становятся причиной 1,1 миллиона смертельных исходов в год в результате хронических заболеваний печени, в том числе цирроза и онкологии. Перспективой данной стратегии является устранение вирусного гепатита как проблемы общественного здравоохранения к 2030 году.
Как вирусы гепатита B и C могут проникнуть в здоровый организм? Источником инфекции является больной человек (кровь, слюна, моча и другие биологические жидкости носителя вируса). Чаше всего он может заразиться во время манипуляций, осуществляемых с повреждением кожных покровов, если применяются инфицированные инструменты (парентеральный путь): во время хирургических вмешательств, стоматологических манипуляций, при использовании загрязненных шприцов и игл, маникюрных и бритвенных принадлежностей, при проведении процедуры татуировки и пирсинга. Вирус может передаваться от матери к ребенку при родах, когда велика вероятность контакта крови. Либо при патологиях, таких как нарушение целостности плаценты во время беременности. Следует знать, что вирусный гепатит зачастую протекает бессимптомно или с незначительной симптоматикой, и выявляется при обследовании в рамках диспансеризации по полису ОМС, догоспитальной подготовки, при посещении гастроэнтеролога по поводу диспепсических явлений и других специалистов (гинекологов, урологов, стоматологов и т.д.). Но, тем не менее, они могут проявляться и быть более выраженными. Характерные для острой инфекции симптомы:
— Повышенная температура тела;
— Пожелтение кожи склер и глазных яблок;
— Постоянная тошнота, рвота;
— Появление болей в суставах и мышцах;
— Повышенная чувствительность печени и селезенки, их увеличение;
— Снижение и потеря аппетита;
— Боли в области живота;
— Диарея;
— Темный цвет мочи или обесцвечивание кала;
— Головная боль, головокружения;
— Быстрая утомляемость, хроническая усталость, упадок сил;
— Проблемы со сном.
Если человек почувствовал недомогание, сопровождающееся похожими симптомами, следует незамедлительно обратиться к врачу, пройти лабораторную и инструментальную диагностику на гепатиты, которая может показать отклонение в работе печени, и позволит вовремя начать лечение, проводимое в рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи.
Большую опасность представляет хроническая форма болезни, течение и тяжесть заболевания вариабельны и зависят от формы патологии. Исходом хронических вирусных гепатитов может быть цирроз и рак печени.
Профилактика хронизации инфекционного процесса заключается в выявлении малосимптомных форм вирусного гепатита, проведении лечения, направленного на нейтрализацию причины патологии, улучшении состояния пациента и достижении стойкой ремиссии. Пациенты, перенесшие вирусные гепатиты, должны соблюдать рекомендации специалиста и проходить регулярное диспансерное наблюдение у врача-инфекциониста.
Защитить свое здоровье и снизить риск заражения вирусными гепатитами возможно.
Профилактика заключается в следующих мероприятиях:
— Избегание контакта с биологическими жидкостями других людей, в том числе с кровью;
— Пользование индивидуальными предметами личной гигиены;
— При посещении маникюрного салона, кабинетов пирсинга и тату следует уточнять, являются ли стерильными приборы;
— Прохождение вакцинации является наиболее эффективным способом профилактики заболевания.
В Национальный календарь внесены прививки против вирусного гепатита В (профилактическая) и против вирусного гепатита А (по эпидемическим показаниям), которые проводятся гражданам бесплатно.
Расписание работы поликлиники ФГБУЗ КБ № 33 ФМБА России с 31 декабря 2022 г. по 08 января 2023 г.

Беременность и роды по ОМС
Беременность – прекрасный период в жизни каждой женщины. Будущие мамы со всей ответственностью подходят к этому вопросу и хотят знать заранее, когда идти к врачу, когда делать УЗИ, на каком сроке отправляться в отпуск по беременности и родам и, наконец, что взять в роддом для себя и малыша. Информацию о ведении беременности можно найти в различных источниках и, порой, её бывает даже слишком много. Здесь представлена самая актуальная информация об обследованиях в период беременности, необходимых процедурах и документах для мамы и ребенка.
Это важно
Медицинская помощь в рамках базовой программы ОМС, куда входят и наблюдение по беременности, родоразрешение, и осмотры в послеродовый период, а также (при необходимости) госпитализация в гинекологический стационар (до 22 недель беременности) или в отделение патологии беременности родильного дома (после 22 недель), на всей территории России оказывается бесплатно. Если женщина обращается в роддом вне территории регистрации, и у нее имеются медицинские показания к госпитализации (например, угроза прерывания беременности, роды и т.п.), то отказ в оказании ей медицинской помощи неправомерен, равно как и требование оплатить какие-либо медицинские услуги.
Помимо финансирования из системы ОМС, ведение беременности и родов дополнительно поддерживается государством с помощью программы «Родовой сертификат». Родовой сертификат — это документ, на основании которого производятся расчеты с тем медицинским учреждением, которое оказывало женщине и ее ребенку соответствующие услуги в сфере здравоохранения. Сертификат выдается в женской консультации, в которой наблюдается беременная. Если беременная наблюдается в частной клинике, но хочет получить родовой сертификат по ОМС, ей требуется подойти в женскую консультацию, к которой она прикреплена на сроке до 32 недель и попросить выдать документ на основании обменной карты, выданной в частной клинике. Помните, оплатить частную клинику или обналичить родовой сертификат нельзя!
Обследования в период беременности
Срок беременности определяется 3-мя триместрами.
В 1 триместре до 12 недель, при первой явке беременной, врач акушер-гинеколог собирает анамнез, проводит общее обследование органов и систем; антропометрию (измерение роста, массы тела, определение индекса массы тела); измерение размеров таза; гинекологический осмотр. Кроме того, женщина проходит осмотры и консультации узких специалистов: терапевта, стоматолога, отоларинголога, офтальмолога и других врачей – по показаниям. И сдает клинический и биохимический анализ крови, коагулограмму, анализ крови на ВИЧ, сифилис и гепатиты, TORCH-инфекции, мазок из влагалища и общий анализ мочи. Помимо этого, врач заполняет необходимые документы, дает рекомендации по питанию и приему витаминов.
На сроке 10–12 недель проводится пренатальный скрининг — это массовое обследование беременных женщин, которое проводится для того, чтобы выявить «группу риска». В эту группу попадают будущие мамы, у которых высока вероятность рождения ребенка с наследственным заболеванием, или врожденными пороками развития. Пренатальный скрининг позволяет уже на ранних сроках беременности заподозрить у плода синдром Дауна, синдром Эдвардса и дефекты нервной трубки. Обследование включает в себя ультразвуковой и биохимический (анализ крови) скрининги. Эти исследования безопасны, то есть не влияют на здоровье будущей мамы, течение беременности и развитие малыша, и их можно проводить всем беременным женщинам.
Во 2 триместре родители при желании уже могут узнать пол ребенка. Также в это время снижается риск угрозы прерывания беременности, в большинстве случаев проходит токсикоз, (если он был в 1-м триместре) и будущая мама может наслаждаться своим положением и появляющимся животиком. На сроке 13–24 недели проводится анализ мочи перед каждым посещением врача (1 раз в 3 недели).
Второй скрининг при беременности проводится на 18–21 неделе в медицинской организации, осуществляющей пренатальную диагностику, для исключения врожденных аномалий развития плода. Как и первый скрининг, он состоит их двух этапов — УЗИ и анализа крови.
В 3 триместре на 24-28 неделе проводится пероральный глюкозотолерантный тест (ПГТТ) или тест на толерантность к глюкозе, который позволяет выявить нарушения углеводного обмена во время беременности, то есть проверить, насколько хорошо организм регулирует уровень сахара. С помощью этого теста определяется наличие гестационного сахарного диабета (ГСД) – связанного с беременностью повышенного содержания глюкозы (сахара) в крови.
При сроке беременности 30-34 недели УЗИ проводится по месту наблюдения беременной. В это время проводится допплерометрия – исследование кровообращения в плаценте и у малыша. На 30 неделе беременности выдается листок нетрудоспособности на отпуск по беременности и родам.
После 32 недель начинают проводить регулярную запись кардиотокографии (КТГ) плода. Это современная методика оценки состояния плода по характеру его сердцебиения.
Начиная с 36 недели осмотр врача проводится каждые 7 дней. На 40-41 неделе осуществляется плановая госпитализация для родоразрешения. При наличии медицинских показаний беременным женщинам предлагается более ранняя дородовая госпитализация. К этому времени у мамы должна быть готова «сумка в роддом» с определенными документами и вещами для себя и ребенка.
Какие документы и вещи взять в роддом
Паспорт, полис ОМС, родовой сертификат, обменную карту из женской консультации, СНИЛС. Для мамы потребуются предметы личной гигиены (мыло, зубная паста и щетка и пр.), резиновые тапочки, одежда (халат, носки и пр.). Для новорожденного нужно подготовить: шапочки (по 1-2 шт., фланель и х/б), распашонки/боди (по 1-2 шт., фланель и х/б), ползунки (2-3 шт.), памперсы для новорожденных, пинетки и «царапки», пеленки обычные и одноразовые (от 3 шт.), крем под подгузник, влажные салфетки.
Перед выпиской в роддоме маме проведут УЗИ органов малого таза и проконсультируют о пользе и рекомендуемой продолжительности грудного скармливания.
Какие документы взять из роддома
При выписке из роддома мама или ближайшие родственники должны получить следующие документы: страница из родового сертификата о состоянии здоровья мамы, обменная карта ребенка, прививочная карта (если в роддоме делали прививки против вирусного гепатита В и туберкулеза), справка для ЗАГСа о рождении ребенка.
Одной из первых забот родителей станет оформление документов для новорожденного ребёнка. Новорожденный ребенок со дня рождения и до истечения 30 дней со дня государственной регистрации рождения получает всю необходимую медицинскую помощь по полису ОМС мамы или другого законного представителя.
Чтобы оформить полис ОМС необходимо обратиться в страховую компанию.
Для оформления полиса ОМС на ребенка понадобятся следующие документы:
— свидетельство о рождении ребенка;
— СНИЛС ребенка (при наличии);
— документ, удостоверяющий личность законного представителя ребенка.
Полис ОМС подлежит обязательному переоформлению при: изменении фамилии, имени, отчества, пола или даты рождения. Также застрахованный гражданин может получить дубликат полиса ОМС при: ветхости и непригодности полиса для дальнейшего использования; утрате ранее выданного полиса.
Стоит отметить важность для застрахованных лиц своевременного обновления личных данных, в т.ч. контактных (телефона и электронной почты), предоставленных страховой медицинской организации при оформлении полиса. Актуализировать личные контактные данные в страховой медицинской организации необходимо для своевременного информирования застрахованных о возможности пройти бесплатные профилактические мероприятия (профилактические медицинские осмотры, диспансеризацию).
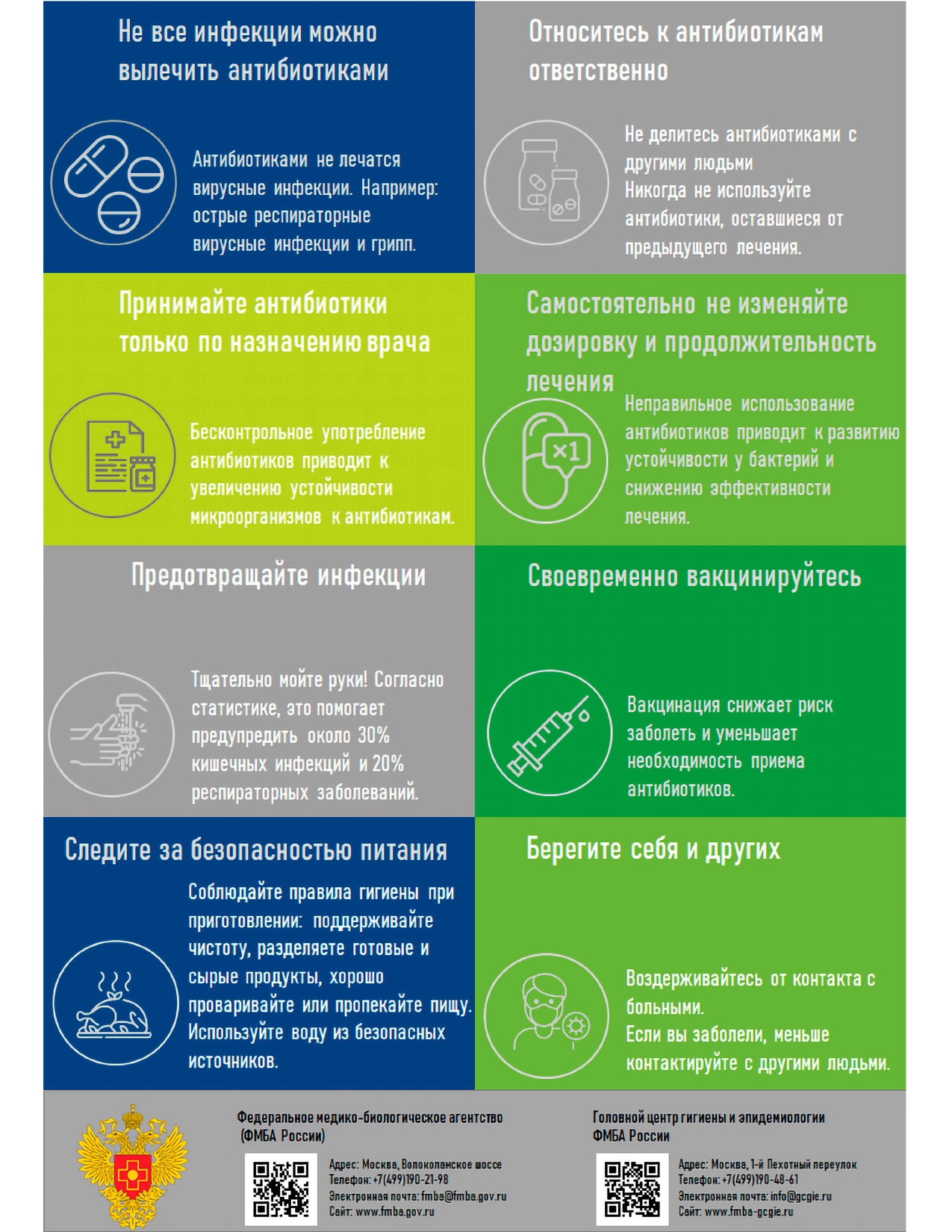
Устойчивость к противомикробным препаратам в вопросах и ответах
Что такое устойчивость к противомикробным препаратам?
Устойчивость к противомикробным препаратам — это эволюционный ответ микроорганизмов. Многие антибиотики, которые активно использовались раньше, теперь потеряли свою эффективность — бактерии могут подавлять их действие и даже полностью нейтрализовать лекарство.
Почему опасна устойчивость к противомикробным препаратам?
Снижает эффективность лекарственных препаратов
Способствует росту заболеваемости
Увеличивает длительность лечения
Увеличивает стоимость лечения
Способствует росту смертности
По оценкам ученых, в 2019 г. устойчивость бактериальных инфекций к противомикробным препаратам стала причиной смерти 1,27 миллиона человек.[1]
Это опасно только для тех, кто часто принимает антибиотики?
Одно из самых больших заблуждений, что устойчивость к противомикробным препаратам приобретает организм человека. На самом деле не люди, а микроорганизмы перестают «реагировать» на антибиотики. Распространение таких устойчивых бактерий вызывает трудноизлечимые инфекции. Таким образом проблема устойчивости бактерий к противомикробным препаратам может коснуться каждого.
Когда появилась устойчивость к противомикробным препаратам?
Приобретенная резистентность – это один из механизмов адаптации и защиты микроорганизмов, и он существовал всегда. Но широкое использование антибиотиков в хозяйственной деятельности человека ускорило этот процесс.
Из-за чего устойчивость к противомикробным препаратам развивается так быстро?
— Широкое применение антибиотиков в сельском хозяйстве и, особенно, создание крупных животноводческих комплексов с многотысячным поголовьем. Устойчивые бактерии очень быстро распространяются на ограниченном пространстве с большим количеством животных.
— Использование для удобрения полей навоза животных, получавших антибиотики, также приводит к заметному увеличению в почве бактерий, содержащих гены устойчивости. Эти гены потом могут передаваться бактериям, живущим на растениях.
— Антибиотики практически не усваиваются человеком и животными и выводятся из организма без изменений и в малых концентрациях попадают вместе с водой в природные водоемы и почву. Что приводит к вырабатыванию устойчивости у бактерий.
— Широкое использование в быту средств с антибиотиками (мыло, зубные пасты, моющие и дезинфицирующие средства), которые вместе с канализационными водами попадают в окружающую среду.
— Отходы фармпроизводств и медицинских организаций, содержащие противомикробные препараты, попадают в окружающую среду, провоцируя рост резистентности.
— Некорректное и широкое использование антибиотиков при лечении без необходимости. Несоблюдение дозировок и схем терапии приводит к заниженной концентрации антибиотика в крови, и некоторые бактерии выживают и приобретают устойчивость.
Что я могу предпринять для сдерживания устойчивости к противомикробным препаратам?
— Принимайте антибиотики только по назначению врача. Не нужно принимать препарат для профилактики или при простуде.
— Не принимайте антибиотики, которые вам посоветовали непрофессионалы. При разных болезнях необходимы разные препараты.
— Соблюдайте схему и длительность приема антибиотиков, выписанных врачом. Не прекращайте пить лекарство раньше времени, даже если вам уже стало лучше.
— Соблюдайте меры по профилактике инфекций, чтобы не возникло необходимости принимать антибиотики.
[1] Antimicrobial Resistance Collaborators. (2022). Global burden of bacterial antimicrobial resistance in 2019: a systematic analysis. The Lancet; 399(10325):P629-655. DOI: https://doi.org/10.1016/S0140-6736(21)02724-0


Всероссийский налоговый диктант


Юбилейный фильм, посвящённый 75-летию ФМБА России
Смотрите на телеканале «Россия 24»
5 ноября в 16:00
6 ноября в 03:00 и 18:00
Изменения на полис с 1 декабря

